Adobe Stock
Autoren: Kai Dürfeld (Science RELATIONS - Wissenschaftskommunikation), Jean-Paul Bertemes (FNR)
In der Debatte um Nebenwirkungen der Impfstoffe und Impfschäden ist es angebracht, diese ins Verhältnis zu den Schäden von Covid-19 zu setzen. Für unsere Artikelserie haben wir uns deshalb die Frage gestellt: Was passiert, wenn ich mich infiziert habe? Und was, wenn ich mich impfen lasse? Um sich die ganze Sache besser vorstellen zu können, werfen wir nicht mit Prozentangaben und Wahrscheinlichkeiten um uns. Stattdessen stellen wir genau 100.000 Erkrankte (Covid-19) ebenso vielen Geimpften (gegen Covid-19) gegenüber. In diesem Artikel gehen wir darauf ein, was statistisch betrachtet mit 100.000 Geimpften passiert.
Merke: Als geimpft sehen wir hier jeden an, der eine Dosis eines der verschiedenen, zugelassenen Impfstoffe erhalten hat. Sollte für den jeweiligen Impfstoff eine zweite Dosis notwendig sein, bestehen erneut das Risiko für die hier beschriebenen unerwünschten Reaktionen.
Eine Impfung trainiert das Immunsystem, indem sie diesem einen Baustein des Virus als Erkennungsmarke präsentiert. In den meisten Fällen handelt es sich dabei um das Spike-Protein, das die Hülle des SARS-CoV-2 Virus bedeckt wie Stacheln einen Igel. Im Körper ruft das eine Immunantwort hervor. Die Abwehr wird hochgefahren. Das geht nicht spurlos an uns vorbei. Diese Reaktion auf die Impfung wird Reaktogenität genannt und ist normal. Von 100.000 Geimpften (hier werden Durchschnittswerte pro Dosis angegeben) berichten mindestens:
- 84.100 von Schmerzen an der Einstichstelle
- 62.900 von Müdigkeit
- 55.100 von Kopfschmerzen
- 38.300 von Muskelschmerzen
- 31.900 von Schüttelfrost
- 23.600 von Gelenkschmerzen
- 14.200 von Fieber
- 10.000 von Durchfall
- 10.000 von Schwellung an der Einstichstelle
- 300 von krankhaft geschwollenen Lymphknoten
Diese Daten stammen aus zwei Publikationen der Zulassungsstudie von Biontech/Pfizer, in der rund 21.700 Menschen mindestens eine Dosis des Biontech / Pfizer Impfstoffes Comirnaty erhalten haben. Diese waren in der Regel leicht bis mäßig stark und verschwanden nach wenigen Tagen wieder. Einige Impfreaktionen wie zum Beispiel Durchfall zeigten sich dabei in ähnlicher Häufigkeit auch bei der Placebo-Gruppe.
Hier wenn man einige Nebenwirkungen mit der Placebogruppe vergleicht:
| Folgen der Erkrankung |
Mit Biontech / Pfizer geimpfte (FDA-Daten, – Durchschnittswert Dosis 1 und 2) |
Mit AstraZeneca geimpfte (EMA-Daten, Durchschnittswerte Dosis 1 und 2) |
Placebogruppe klinischen Studie von Biontech/Pfizer (1. Dosis) |
| Schmerzen an der Einstichstelle | 84.100 | 54.200 | 14.000 |
| Müdigkeit | 62.900 | 53.100 | 33.400 |
| Kopfschmerzen | 55.100 | 52.600 | 33.700 |
| Muskelschmerzen | 38.300 | 44.000 | 10.800 |
| Fieber | 14.200 | 33.600 | 900 |
Wie man sieht, sind einige Reaktionen, die in der Impfgruppe auftauchen, auch relativ häufig in der Placebo-Gruppe, wie etwa Müdigkeit, Kopfschmerzen oder Muskelschmerzen. Sie sind also nicht unbedingt allein auf die Wirkweise des Impfstoffs zurückzuführen. Hier spielen auch Nocebo- und Placeboeffekte eine Rolle.
Mehr Details zu den Daten der Zulassungsstudie von Biontech/Pfizer, der Häufigkeit von Komplikationen/Nebenwirkungen und eine detaillierte Analyse ebendieser Fälle in folgendem Artikel:
Komplikationen und Nebenwirkungen
Neben den normalen Impfreaktionen kann es bei einer Impfung aber auch zu Komplikationen kommen, die nicht auf die gewünschte Reaktogenität zurückzuführen sind. In den Studien betraf das vor allem allergische Reaktionen auf einen Bestandteil des Impfstoffes. Von 100.000 Geimpften erleiden z.B.:
- 630 einen allergische Reaktion auf einen Bestandteil des Impfstoffes
- 1 einen allergischen Schock (Anaphylaxie)
In der Zulassungsstudie von Biontech/Pfizer konnten keine Todesfälle auf den Impfstoff zurückgeführt werden. Zwar kam es in der Studie durchaus zu Todesfällen. Aber dies in einer Häufigkeit, die zu erwarten war. Weil es leider so ist, dass statistisch einige Menschen sterben, wenn man zehntausende über einige Monate beobachtet. Insgesamt kam es zu 6 Todesfällen. 4 in der Placebogruppe, und 2 in der Impfstoffgruppe.
Infobox
Die Todeszahlen zeigen, wie wichtig die Einordnung der Fakten ist: Wenn man nur die Information mitteilt, dass 2 Menschen in der Impfgruppe gestorben sind, wird dies vom Rezipienten anders eingeordnet, als wenn man zusätzlich die Informationen gibt, dass in der Placebogruppe im selben Zeitraum 4 Menschen gestorben sind. Und nochmals anders kann man diese Zahlen einordnen, wenn man weiß, dass es sich hier um statistisch erwartbare Zahlen handelt.
Kann es nicht etwa doch sein, dass einer der beiden Verstorbenen oder gar beide Verstorbenen der Impfgruppe wegen der Impfung gestorben sind? Doch, das kann man nicht ausschließen. Vorerst handelt es sich bei diesen Zahlen um eine statistische Beobachtung. Die Kausalität muss separat überprüft werden. Daher werden Komplikationen genau untersucht. Erst nachdem kein kausaler Zusammenhang gefunden wurde, eventuell andere Ursachen gefunden wurden und eben zudem die Anzahl statistisch erwartbar war, kommen die Studienautoren bzw. die Zulassungsbehörden zum Fazit, dass anhand der verfügbaren Daten die Todesfälle nicht auf den Impfstoff zurückgeführt werden können.
Wir haben bisher über die Daten der Zulassungsstudie gesprochen, weil diese Daten am detailliertesten sind.
Doch sehr seltene Nebenwirkungen können in solch einer Studie oftmals nicht nachgewiesen werden. Denn sie sind so selten, dass sie in einer Gruppe von ein paar zehntausend Probanden einfach nicht eintreten. Sie fallen erst auf, wenn der Impfstoff an Millionen Menschen verabreicht wird. Das ist der „Feldeinsatz“ und in dieser befinden wir uns aktuell. Werden hier Komplikationen gemeldet, ist das zuallererst ein Zeichen dafür, dass das Meldesystem funktioniert. Und natürlich muss diesen Fällen dann gründlich nachgegangen werden. In solchen Fällen entscheiden sich Zulassungsbehörden manchmal dafür, in der Zwischenzeit die Vergabe zu stoppen. Andere warten auf die Ergebnisse, ehe sie Entscheidungen kommunizieren. Das sorgt dann in der Öffentlichkeit oftmals für Verwirrung wie zum Beispiel bei den folgenden Komplikationen, über die bisher berichtet wurde:
Sinusvenenthrombosen
Ein Beispiel für eine Komplikation, die erst wirklich aufgefallen ist, nachdem Millionen Menschen Impfungen erhalten hatten, waren die Sinusvenenthrombosen. Bei einer Thrombose wird ein Blutgefäß durch einen Klumpen geronnenen Blutes verstopft. Sie können in allen Bereichen des Körpers auftreten und sind mit bestimmtem Risikoverhalten wie zum Beispiel Rauchen, Übergewicht oder bestimmte Medikamente wie der Anti-Baby-Pille verbunden. Sinusvenenthrombosen treten in den Venen des Gehirns auf, und zwar bei:
- 0,077 von 100.000 innerhalb eines beliebigen 2-Wochen-Zeitraumes
- 3,9 von 100.000 im zeitlichen Zusammenhang mit einer Covid-19-Erkrankung
- 1 von 100.000 nach einer Impfung mit Johnson & Johnson
- 0,65 von 100.000 im zeitlichen Zusammenhang nach einer Impfung mit AstraZeneca
- 0,41 von 100.000 im zeitlichen Zusammenhang nach einer Impfung mit Biontech / Pfizer
Am meisten öffentlich diskutiert wurde das Thema beim Impfstoff von AstraZeneca: Während die Weltgesundheitsorganisation (WHO) und die Europäische Arzneimittelagentur (EMA) an ihren Empfehlungen festhalten, änderten einige Länder wie beispielsweise Deutschland und Großbritannien die Altersgruppen, für die sie den Impfstoff empfehlen. Anhand der aktuellen Daten geht die EMA davon aus, dass es tatsächlich einen Zusammenhang zwischen Impfung und Blutgerinnsel gibt. Die Agentur hat empfohlen, dies als sehr seltene Nebenwirkung in die Dokumentation des Impfstoffes aufzunehmen. Aber auch bei den mRNA-Impfstoffen wurden Fälle beobachtet. Allerdings gab es ausschließlich bei den Vektorviren-Impfstoffen Fälle, bei denen die Sinusvenenthrombosen mit einem Abfall an Blutplättchen einhergingen.
Diese Sinusvenenthrombosen treten bei Covid-19 fast zehn Mal häufiger auf als nach einer Impfung mit einem mRNA-Impfstoff und etwa vier bis sechs Mal häufiger als nach einer Impfung mit einem Vektorviren-Impfstoff. Insofern bieten auch Vektorviren-Impfstoffe – mit Blick auf die Gesamtpopulation – einen gewissen Schutz gegen Sinusvenenthrombosen, weil die Wahrscheinlichkeit einer solchen Komplikation höher ist bei der Covid-19-Erkrankung als bei der Impfung.
Hier die Einschätzung von Dr. Gérard Schockmel, Infektiologe an den Hôpitaux Robert Schuman, zu der Sicherheit von AstraZeneca, bzw Vektorviren-Impfstoffen:
Infobox
„Die EMA (Europäische Arzneimittel-Agentur) stuft derzeit nach ihrer letzten Analyse der vorliegenden Daten das Nutzen-Risiko Verhältnis beim AstraZeneca-Impfstoff weiterhin als positiv ein. Dies bedeutet, dass der Schutz vor schwerer Erkrankung, Langzeitfolgen und Tod durch Covid-19 um ein Tausendfaches grösser ist, als die Gefahr eine sehr seltene Vakzine-induzierte immunogene thrombotische Thrombozytopenie (VITT) zu erleiden.
Zu beachten in diesem Zusammenhang ist, dass nach derzeitigem Wissensstand
- die Gesamtzahl der Thrombosen bei den mit dem AstraZeneca-Impfstoff Geimpften nicht höher ist als bei Nichtgeimpften,
- eine vorbestehende Thromboseneigung oder eine in der Vergangenheit erlittene Thrombose das Risiko einer VITT nach Impfung mit dem AstraZeneca-Impfstoff nicht erhöhen und
- lebensbedrohliche Thrombosen, einschließlich Sinus- und Hirnvenenthrombosen, bei Nichtgeimpften eine häufige Komplikation schwerer Covid-19 Verläufe sind.“
[…] Für die abschließende Beurteilung kann man festhalten, dass Vektorimpfstoffe einen zuverlässigen Schutz gegen eine Covid-19 Erkrankung und gegen die mit dieser Erkrankung häufig assoziierten Thrombose-Komplikationen bieten. Der Schutz ist bereits recht hoch ein paar Wochen nach der 1. Impfdosis und erreicht sein Maximum ca. 2 Wochen nach der 2. Dosis.
Mehr Details zu Wirksamkeit und Nebenwirkungen von AstraZeneca hier:
Allergische Reaktionen und Anaphylaxie
Die USA sind eines der Länder, mit einem schnell voranschreitenden Impfprogramm. Um unerwünschten Impfreaktionen und Impfkomplikationen auf die Spur zu kommen, prüft die nationale Gesundheitsbehörde CDC derartige Meldungen. In einem ersten Bericht sah sich die Behörde einen Zeitraum von 10 Tagen im Dezember 2020 genauer an. Bei den 1.893.360 verabreichten Erstdosen des Biontech / Pfizer Impfstoffes Comirnaty wurden 4.393 Fälle von unerwünschten Reaktionen gemeldet. Besonderes Augenmerk legte die Behörde auf Anaphylaxien. Das sind allergische Reaktionen auf einen Bestandteil des Impfstoffes und reichen von leichten Reaktionen der Haut bis hin zum lebensbedrohlichen Schockzustand. Normalerweise sind diese Reaktionen gut behandelbar – zum Beispiel durch die Gabe von Adrenalin.
Insgesamt stellte das CDC in seinem Zwischenbericht 21 dieser allergischen Reaktionen fest; 7 weitere Fälle konnten noch nicht zweifelsfrei eingeordnet werden. Bei 4 Betroffenen war die Reaktion so stark, dass sie ins Krankenhaus mussten; 3 dieser Personen mussten intensivmedizinisch behandelt werden. Keiner verstarb. Bei 83 weiteren Menschen traten nicht-anaphylaktische allergische Reaktionen wie Ausschlag oder Juckreiz auf. Auf unsere fiktiven 100.000 Impfungen gerechnet, ergibt sich folgendes Bild:
- 232 Menschen melden ihre Impfreaktionen oder Komplikationen einem Arzt
- 4,4 Menschen erleiden eine nicht-anaphylaktische allergische Reaktion auf einen Bestandteil des Impfstoffes
- 1,1 Menschen erleiden eine anaphylaktische allergische Reaktion auf einen Bestandteil des Impfstoffes
- 0,2 Menschen werde wegen der anaphylaktischen allergischen Reaktion stationär behandelt
- 0,16 Menschen landen wegen der anaphylaktischen allergischen Reaktion auf der Intensivstation
- 0 Menschen sterben an der anaphylaktischen allergischen Reaktion
Herzmuskelentzündungen
Was das Impftempo angeht, gilt Israel seit Beginn der Impfungen als Musterbeispiel. Ein Teil der Vereinbarung mit dem Impfstoffhersteller Biontech / Pfizer sieht dabei vor, dass das Land die durch das Impfprogramm gewonnenen Daten mit dem Pharmakonzern teilt. Dadurch konnte nicht nur die hohe Wirksamkeit des Präparates „im Feld“ bestätigt werden. Ende April wurden auch Stimmen laut, die den Impfstoff mit Fällen von Myokarditis in Verbindung brachten. Das ist eine Entzündung des Herzmuskels, die einerseits symptomlos andererseits aber auch schwer bis tödlich verlaufen können. Schätzungen besagen, dass in den USA jedes Jahr 1 bis 10 von 100.000 Menschen an einer Myokarditis erkranken. In Israel wurden insgesamt 62 Fälle nach der Impfung mit dem Biontech / Pfizer Präparat Comirnaty gezählt – vor allem bei jungen Männern. Die Israelischen Quellen kommen dabei auf eine Häufigkeit von einem Fall unter 100.000 Impfungen. Werden nur junge Männer betrachtet, läge das Risiko bei 5 Fällen pro 100.000 Impfungen. Zwei Menschen starben, zu den genauen Umständen seien aber noch weitere Untersuchungen notwendig. Während die Autoren der israelischen Studie von einem Zusammenhang zwischen Impfung und Myokarditis ausgehen, sieht die US-amerikanische Gesundheitsbehörde CDC keine Auffälligkeiten. Die bisher in den USA nach einer Impfung aufgetretenen Fälle von Myokarditis seien nicht höher als es in der Bevölkerung zu erwarten sei.
Infobox
Wenn in den klinischen Studien die Wirksamkeit und Sicherheit als gut erachtet werden und gleichzeitig keine signifikanten Probleme auftauchen, werden diese zugelassen, weil der Nutzen das Risiko überwiegt. In anderen Worten: Es würde mehr Schaden anrichten, die Impfstoffe weiter zurückzuhalten. Weil durch dieses Warten in der Zwischenzeit viele Menschen schwer erkranken oder versterben würden, die durch den Schutz des Impfstoffs zu einem großen Teil hätten verhindert werden können. Und weil eventuell mögliche Komplikationen weit weniger häufig sind als die Komplikationen, die Covid-19 verursacht.
Auch in Luxemburg gibt es Daten zu Impfreaktionen und Impfkomplikationen, nämlich den Bericht, den die „Division de la Pharmacie et des Médicaments de la Direction de la Santé » in Zusammenarbeit mit dem « Centre Régional de Pharmacovigilance de Nancy » am 16. April publiziert hat. Hier der Link zum Bericht.
In dem Bericht sind die Komplikationen aufgeführt, die nach der Vergabe von 154.376 Impfstoffdosen aufgetreten sind (113.942 Personen, die mindestens eine Dosis eines Covid-19 Impfstoffs erhielten).
Genauer gesagt:
| Impfstoff | Anzahl Injektionen |
| COMIRNATY® (BioNtech-Pfizer) | 104.359 |
| COVID-19 VACCINE (Moderna) | 12.029 |
| VAXZEVRIA® (Astra Zeneca) | 36.634 |
| COVID-19 VACCINE (Johnson & Johnson) | 1.354 |
Dies macht insgesamt 154.376 Dosen, die verabreicht wurden. Dabei gab es 1.125 Berichte über unerwünschte Ereignisse, die in der europäischen Pharmakovigilanz-Datenbank EudraVigilance für COVID-19-Impfstoffe (BioNtech-Pfizer, Moderna und Astra Zeneca) erfasst wurden.
Hier ein Screenshot der Tabelle:
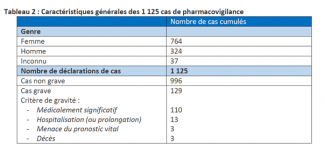
Copyright: „Division de la Pharmacie et des Médicaments de la Direction de la Santé » in Zusammenarbeit mit dem « Centre Régional de Pharmacovigilance de Nancy »
Bei den drei Todesfällen handelt es sich um eine 74 Jahre alte Frau, einen 77-jährigen und einen 91-jährigen Mann. Bei zwei der Todesfälle konnte kein Zusammenhang mit der Impfung festgestellt werden. Der dritte Fall ist noch nicht abschließend geklärt. Wir sind im Folgenden davon ausgegangen, dass diese eine Person aufgrund des Impfstoffes verstorben ist, auch wenn dies zurzeit noch nicht geklärt ist.
Umgerechnet auf 100.000 geimpfte Dosen bedeutet das:
- 729 Menschen klagen über Nebenwirkungen
- 8,4 Krankenhausaufenthalte (oder Verlängerungen des Krankenhausaufenthalts)
- 1,94 lebensgefährliche Komplikationen
- 0,65 Todesfälle
Wobei das Ministerium unterstreicht, dass in dem einen Todesfall nicht unbedingt ein kausaler Zusammenhang hergestellt werden kann.
Infobox
„So etwas gab es tatsächlich. Der erste Masernimpfstoff zum Beispiel, der in den 60er Jahren entwickelt wurde, musste zurückgezogen werden. In seltenen Fällen führte eine Infektion nach der Impfung zu atypischen Masern. Das sind schwerere Krankheitsausbrüche als bei Ungeimpften. Heute verstehen wir, was damals passiert ist und haben entsprechend dazugelernt. Ein weiteres Beispiel ist ein Impfstoff gegen Rotaviren. Diese Viren verursachen schweren Durchfall, an dem vor allem in den Entwicklungsländern mehr als eine halbe Million Kinder im Jahr sterben. Der Impfstoff Rotashield verhinderte zu 50 Prozent eine Erkrankung und zu 80 Prozent einen schweren Verlauf. Allerdings kam es in den USA – wo praktisch kein Kind an einer Rotavirus-Infektion zu Tode kommt – bei 15 Geimpften zu einer Darmeinstülpung. Der Impfstoff wurde nach einem Jahr aus „ethischen“ Gründen vom Markt genommen. Bis ein neuer Impfstoff 6 Jahre später auf dem Markt war, starben drei Millionen Kinder an Rotavirus-Infektionen – aus „ethischen Gründen“. Ethik ist ein sehr flexibler Begriff. Zahlen sind es nicht. Bei den 15 Darmeinstülpungen handelte es sich wohl um die Hintergrundwahrscheinlichkeit.“
- Prof. Dr. Claude Muller, Abteilung Immunologie des Luxembourg Institute of Health
Spätfolgen durch die Impfung
Oftmals werden Spätfolgen einer Impfung befürchtet, die erst nach Monaten oder Jahren in Erscheinung treten. Zwar sind die Impfstoffe gegen das SARS-CoV-2 Virus noch nicht lange genug im Einsatz, um einen solchen Zeitraum zu überblicken. Aber aus der Erfahrung mit anderen Impfstoffen lässt sich sagen, dass Spätfolgen bei Impfungen keine signifikante Rolle spielen, so Claude Muller:
Wir müssen strikt zwischen Reaktogenität und Spätschäden unterscheiden, damit wir keine Mischängste erzeugen. Als Reaktogenität bezeichnen wir direkte Reaktionen des Körpers auf den Impfstoff, die Stunden oder höchstens Tage nach der Injektion auftreten. Die können häufig oder selten, leicht oder schwer sein. Spätfolgen, also eine Reaktion nach Monaten oder Jahren, sind bei Impfstoffen hingegen nicht zu erwarten. Verdächtige Spätfolgen ließen sich in Nachuntersuchungen nicht bestätigen. Das besagt die Erfahrung von Jahrzehnten mit zahlreichen verschiedenen Impfstoffen. Die nach der Impfung gegen das pandemische Influenza-Virus H1N1 in skandinavischen Ländern aufgetretene Narkolepsie konnte in sechs anderen Studien nicht verifiziert werden.
Prof. Dr. Claude Muller, Abteilung Immunologie des Luxembourg Institute of Health
Wie wahrscheinlich ist es, dass ich mich überhaupt mit dem Virus anstecke?
Bisher haben wir 100.000 Infizierte und 100.000 Geimpfte miteinander verglichen. Aber wie stehen eigentlich die Chancen, dass ich mich überhaupt infiziere? Das hängt von vielen Faktoren ab. Begünstigt wird die Ausbreitung des Virus durch:
- Verläufe ohne Symptome (asymptomatisch), die aber trotzdem ansteckend sind (infektiös)
- Leichte Verläufe, die nicht als Covid-19 erkannt werden aber trotzdem ansteckend sind
- Menschenansammlungen
- Schlecht belüftete Innenräume
- neue Virusvarianten, die durch Mutationen ansteckender geworden sind
Verlangsamt wird sie hingegen durch:
- Abstand halten, Maske tragen, Hygienemaßnahmen einhalten, regelmäßig Lüften
- Umfangreiches Testen (erkennt auch leichte und asymptomatische Fälle)
- Quarantänemaßnahmen für Infizierte und Verdachtsfälle
- Kontaktbeschränkungen, Ausgangssperren, Lockdowns
- Höhere Zahl immuner Menschen (durch Impfung oder überstandene Erkrankung)
Aus meiner Sicht haben Sie die Wahl zwischen dem Virus und der Impfung. Natürlich könnten Sie sich auch auf lange Zeit völlig isolieren, nicht mehr reisen, die persönlichen Kontakte auf ein absolutes Minimum reduzieren. Aber gerade für die luxemburgische Bevölkerung, die viel unterwegs ist, scheint mir das nicht praktikabel.
Prof. Dr. Claude Muller, Abteilung Immunologie des Luxembourg Institute of Health
Infobox
Wenn sich niemand impfen lassen würde, könnte das Virus sich schneller verbreiten und der größte Teil der Bevölkerung würde sich in den nächsten Monaten oder Jahren infizieren. Wie schnell das geht, hängt von einigen Faktoren ab. Das sind einerseits die bekannten Maßnahmen wie Kontaktbeschränkungen, Ausgangssperren und die Einhaltung von Hygieneregeln. Das Sozialverhalten spielt ebenfalls eine große Rolle. Und natürlich die immer wieder auftretenden Mutationen, die das Virus unter anderem ansteckender machen können.
Haben irgendwann genügend Menschen die Krankheit durchgemacht und ihr Organismus die entsprechenden Antikörper gebildet, setzt die Herdenimmunität ein. Das heißt, das Virus findet zwischen all den Immunen keinen Wirt und kann sich deshalb nicht mehr verbreiten. Je nach Berechnungen soll dieser Punkt erreicht sein, wenn sich 60 bis 90% der Bevölkerung infiziert haben. (Dass es bis heute nicht so klar ist, ab welchem Schwellenwert Herdenimmunität erreicht wird, kannst Du hier nachlesen). Der genaue Wert hängt wiederum von verschiedenen Faktoren ab, auf die bisher noch keine abschließenden Antworten existieren: Wie ansteckend sind neue Mutationen? Können bereits Infizierte nochmals krank werden? Und können sie dann auch andere nochmals anstecken?
Nicht jede Infektion mit dem SARS-CoV-2 Virus wird auch erkannt. Deshalb steht den Infektionszahlen eine mehr oder weniger hohe Dunkelziffer gegenüber. Das hat vor allem zwei Gründe. Einerseits gibt es die asymptomatischen Fälle. Das heißt, ein Teil der Infizierten entwickelt keine Symptome, die speziell auf eine Covid-19 Erkrankung schließen lassen. Andererseits können Erkrankte mit leichten Symptomen aber auch den Gang zu Arzt scheuen und werden deshalb nicht erkannt. Eine große Rolle spielt deshalb die Teststrategie. Denn jede erkannte Infektion treibt zwar die Statistik in die Höhe, ermöglicht aber gleichzeitig einen potenziellen Überträger durch Quarantänemaßnahmen aus dem Spiel zu nehmen. Da vor allem in der Frühphase der Pandemie oft nur getestet wurde, wer erkennbare Symptome zeigte, sollen hier Schätzungen zufolge über 20 bis 30 Prozent der Infizierten unentdeckt geblieben sein.
„Das Wissen über die tatsächliche Anzahl der Infizierten ist für die Bekämpfung einer Infektionskrankheit essenziell und macht den Unterschied zwischen lokalen Ausbruch, Epidemie oder Pandemie. Ebola zum Beispiel ist ein tödliches Virus. Aber es verrät sich sofort und kann dadurch schnell eingedämmt werden. Bei SARS-CoV-2 hingegen sehen die Dinge anders aus. Hier gibt es viele asymptomatischer Fälle, die aber trotzdem infektiös sind. Das hat wesentlich zur schnellen Verbreitung und damit letzten Endes zur Pandemie geführt.“
- Prof. Dr. Claude Muller, Abteilung Immunologie des Luxembourg Institute of Health
Infobox
- Byambasuren, Oyungerel; Cardona, Magnolia; Bell, Katy; Clark, Justin; McLaws, Mary-Louise; Glasziou, Paul (2020): Estimating the extent of asymptomatic COVID-19 and its potential for community transmission: systematic review and meta-analysis. DOI: 10.3138/jammi-2020-0030.
- RKI (2021): Epidemiologischer Steckbrief zu SARS-CoV-2 und COVID-19. RKI. Online verfügbar unter https://www.rki.de/DE/Content/InfAZ/N/Neuartiges_Coronavirus/Steckbrief.html;jsessionid=6DE4EAAB6E2A379E65CD1615E93569D8.internet081?nn=13490888#doc13776792bodyText13, zuletzt aktualisiert am 18.03.2021, zuletzt geprüft am 08.04.2021.
- Grant, Michael C.; Geoghegan, Luke; Arbyn, Marc; Mohammed, Zakaria; McGuinness, Luke; Clarke, Emily L.; Wade, Ryckie G. (2020): The prevalence of symptoms in 24,410 adults infected by the novel coronavirus (SARS-CoV-2; COVID-19): A systematic review and meta-analysis of 148 studies from 9 countries. In: PloS one 15 (6), e0234765. DOI: 10.1371/journal.pone.0234765.
- Kim, G-U; Kim, M-J; Ra, S. H.; Lee, J.; Bae, S.; Jung, J.; Kim, S-H (2020): Clinical characteristics of asymptomatic and symptomatic patients with mild COVID-19. In: Clinical microbiology and infection : the official publication of the European Society of Clinical Microbiology and Infectious Diseases 26 (7), 948.e1-948.e3. DOI: 10.1016/j.cmi.2020.04.040.
- Guan, Wei-Jie; Ni, Zheng-Yi; Hu, Yu; Liang, Wen-Hua; Ou, Chun-Quan; He, Jian-Xing et al. (2020): Clinical Characteristics of Coronavirus Disease 2019 in China. In: New England Journal of Medicine 382 (18), S. 1708–1720. DOI: 10.1056/NEJMoa2002032.
- Feindt, P.; Benk, C.; Bauer, A.; Mehlhorn, U.; Gehron, J.; Markewitz, A. et al. (2010): Einsatz einer extrakorporalen Zirkulation (EKZ) außerhalb eines herzchirurgischen Operationssaals. Indikationen, Rahmenbedingungen undEmpfehlungen für den praktischen Einsatz. In: Kardiotechnik 19 (3), S. 58–60. Online verfügbar unter https://dgfkt.de/wp-content/uploads/KARDIOTECHNIK-Ausgabe-2010-3-Feindt.pdf, zuletzt geprüft am 09.04.2021.
- World Health Organization (WHO) (2021): WHO Coronavirus (COVID-19) Dashboard - Italy. World Health Organization (WHO). Online verfügbar unter https://covid19.who.int/region/euro/country/it, zuletzt aktualisiert am 09.04.2021, zuletzt geprüft am 09.04.2021.
- data4life (2021): Corona-Zahlen für Europa. data4life. Online verfügbar unter https://www.data4life.care/de/corona/covid-19-statistik-europa/, zuletzt aktualisiert am 08.04.2021, zuletzt geprüft am 09.04.2021.
- World Health Organization (WHO) (2021): WHO Coronavirus (COVID-19) Dashboard - World. World Health Organization (WHO). Online verfügbar unter https://covid19.who.int/, zuletzt aktualisiert am 09.04.2021, zuletzt geprüft am 09.04.2021.
- World Health Organization (WHO) (2021): WHO Coronavirus (COVID-19) Dashboard - Luxembourg. World Health Organization (WHO). Online verfügbar unter https://covid19.who.int/region/euro/country/lu, zuletzt aktualisiert am 09.04.2021, zuletzt geprüft am 09.04.2021.
- World Health Organization (WHO) (2021): WHO Coronavirus (COVID-19) Dashboard - Denmark. World Health Organization (WHO). Online verfügbar unter https://covid19.who.int/region/euro/country/dk, zuletzt aktualisiert am 09.04.2021, zuletzt geprüft am 09.04.2021.
- Famulare, Mike (2020): 2019-nCoV: preliminary estimates of the confirmed-case-fatality-ratio and infection-fatality-ratio, and initial pandemic risk assessment. Institute for Disease Modeling. Online verfügbar unter https://institutefordiseasemodeling.github.io/nCoV-public/analyses/first_adjusted_mortality_estimates_and_risk_assessment/2019-nCoV-preliminary_age_and_time_adjusted_mortality_rates_and_pandemic_risk_assessment.html, zuletzt aktualisiert am 19.02.2020, zuletzt geprüft am 09.04.2021.
- Office for National Statistics (2021): Updated estimates of the prevalence of long COVID symptoms. Online verfügbar unter https://www.ons.gov.uk/peoplepopulationandcommunity/healthandsocialcare/healthandlifeexpectancies/adhocs/12788updatedestimatesoftheprevalenceoflongcovidsymptoms, zuletzt aktualisiert am 21.01.2021, zuletzt geprüft am 08.04.2021.
- Sudre, Carole H.; Murray, Benjamin; Varsavsky, Thomas; Graham, Mark S.; Penfold, Rose S.; Bowyer, Ruth C. et al. (2020): Attributes and predictors of Long-COVID: analysis of COVID cases and their symptoms collected by the Covid Symptoms Study App. DOI: 10.1101/2020.10.19.20214494.
- Office for National Statistics (2020): The prevalence of long COVID symptoms and COVID-19 complications. Online verfügbar unter https://www.ons.gov.uk/news/statementsandletters/theprevalenceoflongcovidsymptomsandcovid19complications, zuletzt aktualisiert am 16.12.2020, zuletzt geprüft am 08.05.2021.
- Anderson, Evan J.; Rouphael, Nadine G.; Widge, Alicia T.; Jackson, Lisa A.; Roberts, Paul C.; Makhene, Mamodikoe et al. (2020): Safety and Immunogenicity of SARS-CoV-2 mRNA-1273 Vaccine in Older Adults. In: New England Journal of Medicine 383 (25), S. 2427–2438. DOI: 10.1056/NEJMoa2028436.
- Mahase, Elisabeth (2020): Covid-19: Oxford vaccine could be 59% effective against asymptomatic infections, analysis shows. In: BMJ (Clinical research ed.) 371, m4777. DOI: 10.1136/bmj.m4777.
- Polack, Fernando P.; Thomas, Stephen J.; Kitchin, Nicholas; Absalon, Judith; Gurtman, Alejandra; Lockhart, Stephen et al. (2020): Safety and Efficacy of the BNT162b2 mRNA Covid-19 Vaccine. In: New England Journal of Medicine 383 (27), S. 2603–2615. DOI: 10.1056/NEJMoa2034577.
- World Health Organization (WHO) (2021): Statement of the WHO Global Advisory Committee on Vaccine Safety (GACVS) COVID-19 subcommittee on safety signals related to the AstraZeneca COVID-19 vaccine. World Health Organization (WHO). Online verfügbar unter https://www.who.int/news/item/19-03-2021-statement-of-the-who-global-advisory-committee-on-vaccine-safety-(gacvs)-covid-19-subcommittee-on-safety-signals-related-to-the-astrazeneca-covid-19-vaccine, zuletzt aktualisiert am 19.03.2021, zuletzt geprüft am 09.04.2021.
- European Medicines Agency (EMA) (2021): AstraZeneca’s COVID-19 vaccine: EMA finds possible link to very rare cases of unusual blood clots with low blood platelets. European Medicines Agency (EMA). Online verfügbar unter https://www.ema.europa.eu/en/news/astrazenecas-covid-19-vaccine-ema-finds-possible-link-very-rare-cases-unusual-blood-clots-low-blood, zuletzt aktualisiert am 07.04.2021, zuletzt geprüft am 09.04.2021.
- Robert Koch Institut (RKI) (2021): Beschluss der STIKO zur 4. Aktualisierung der COVID-19-Impfempfehlung und die dazugehörige wissenschaftliche Begründung. Aktualisierung vom 01. April 2021. Robert Koch Institut (RKI). Online verfügbar unter https://www.rki.de/DE/Content/Kommissionen/STIKO/Empfehlungen/Vierte_Empfehlung_01042021_Download.pdf?__blob=publicationFile, zuletzt aktualisiert am 01.04.2021, zuletzt geprüft am 09.04.2021.
- Department of Health and Social Care (DHSC) (2021): JCVI statement on use of the AstraZeneca COVID-19 vaccine: 7 April 2021. Department of Health and Social Care (DHSC). Online verfügbar unter https://www.gov.uk/government/publications/use-of-the-astrazeneca-covid-19-vaccine-jcvi-statement/jcvi-statement-on-use-of-the-astrazeneca-covid-19-vaccine-7-april-2021, zuletzt aktualisiert am 07.04.2021, zuletzt geprüft am 09.04.2021.
- Lewis, Dyani (2021): Warum Innenräume noch immer Covid-Hotspots sind. Spektrum der Wissenschaft. Online verfügbar unter https://www.spektrum.de/news/covid-19-warum-innenraeume-noch-immer-covid-hotspots-sind/1856401?utm_medium=newsletter&utm_source=sdw-nl&utm_campaign=sdw-nl-daily&utm_content=edi, zuletzt geprüft am 09.04.2021.